Algemene inleiding
De informatie in dit document is bedoeld als aanvulling op de informatie die u al heeft gekregen van uw behandelend internist-oncoloog en de oncologieverpleegkundige. Het is bekend dat veel van de informatie die u tijdens de eerste gesprekken over uw ziekte en de behandeling krijgt verloren gaat, en dat de vragen over behandeling en mogelijke bijwerkingen meestal later komen. U kunt de informatie thuis rustig nalezen om u voor te bereiden op de behandeling die u gaat krijgen. Vragen kunt u stellen bij een volgend bezoek aan de polikliniek of via de uitgereikte telefoonnummers.
Wat is doelgerichte therapie
Bij doelgerichte therapie worden er medicijnen gegeven om kankercellen te doden of de groei ervan te remmen. Deze medicijnen richten zich op specifieke eigenschappen van kankercellen. Dit doen ze door de werking van bepaalde eiwitten van de kankercel te blokkeren. Er zijn veel verschillende eigenschappen van kankercellen die aangrijpingspunten kunnen zijn van doelgerichte therapie, bijvoorbeeld de ongecontroleerde groei van sommige kankercellen of het proces waarbij kankercellen de aanmaak van nieuwe bloedvaten stimuleren. Een belangrijke voorwaarde voor doelgerichte therapie is dan ook dat de kankercellen die specifieke eigenschappen hebben. Dit kan namelijk per kankersoort verschillen. Bij sommige kankersoorten onderzoeken we eerst of de kankercellen die specifieke eigenschappen hebben. In de meeste gevallen wordt doelgerichte therapie gegeven in tabletvorm. Er zijn ook middelen die worden gegeven via het infuus.
Algemene informatie over doelgerichte therapie kunt u vinden in de folder ‘doelgerichte therapie’ van V&VN Oncologie, op doelgerichte therapie en op www.kanker.nl.
Wat is chemotherapie
Chemotherapie is de behandeling van kanker met medicijnen die de celdeling remmen of stoppen. Deze medicijnen heten ook wel cytostatica. Er zijn vele soorten chemotherapie. In de meeste gevallen wordt een combinatie van chemotherapeutische middelen toegediend via een infuus. Er zijn ook chemotherapeutische middelen in tabletvorm. De middelen worden gedurende een bepaalde periode en via een bepaald schema voorgeschreven. Chemotherapie wordt vaak gecombineerd met andere medicijnen die mogelijke bijwerkingen tegengaan.
Algemene informatie over chemotherapie kunt u lezen in de folder ‘chemotherapie’ van KWF kankerbestrijding, op chemotherapie (www.umcg.nl/-/chemotherapie) en op www.kanker.nl.
Werkingsmechanisme voorgestelde doelgerichte therapie
Angiogenese remmers
Sommige tumorcellen maken groeifactoren (eiwitten) aan, die zorgen voor aangroei van nieuwe bloedvaten. De cellen die bloedvaten bekleden (endotheelcellen) hebben receptoren die de groeifactoren herkennen en de aanmaak van nieuwe bloedvaten in gang zetten. Deze bloedvaten kunnen de tumor van zuurstof en voedingsstoffen voorzien. Met meer voeding en zuurstof, kunnen de tumorcellen weer verder groeien. Dit proces heet angiogenese. Angiogenese remmers zijn medicijnen die de aanmaak van deze groeifactoren blokkeren en daarmee de aanmaak van nieuwe bloedvaten voorkomen. Ze hebben daardoor een remmend effect op de tumorgroei.
Behandelplan
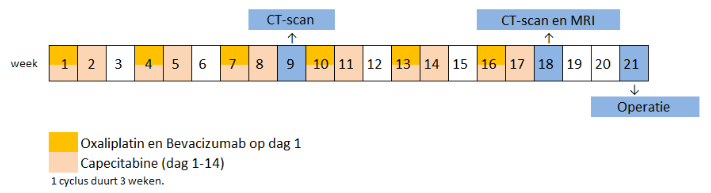
De chemotherapie behandeling die u gaat krijgen heet een CapOx kuur, een afkorting van Capecitabine en Oxaliplatin, in combinatie met Bevacizumab (ook wel Avastin® genoemd). Oxaliplatin en de Bevacizumab worden eens in de drie weken op het dagcentrum Interne Geneeskunde gegeven. De capecitabine (ook wel Xeloda® genoemd) zult u als tabletten thuis gedurende 14 dagen zowel ’s ochtends als ’s avonds innemen. Het aantal tabletten dat u per keer in moet nemen zal door uw behandelend arts worden voorgeschreven.
De oxaliplatin en bevacizumbop dag 1, wordt gevolgd door 14 dagen capecitabinetabletten thuis en daarna een week rust.
Dit wordt 1 kuur of cyclus genoemd. Een kuur duurt dus 3 weken in totaal. Als u de behandeling goed verdraagt krijgt u in totaal maximaal 6 kuren.
Op de eerste dag van de kuurkrijgt u bevacizumab en oxaliplatin toegediend via het infuus. Op deze dag laat u eerst bloed prikken, waarna u uw internist–oncoloog op de polikliniek bezoekt. U kunt dan ook uw vragen stellen. Wij raden u aan om deze op een briefje te verzamelen. Op basis van hoe het met u gaat zal vastgesteld worden of u de bevacizumab en oxaliplatin kunt krijgen. De medicijnen worden dan door de arts besteld bij de apotheek. De apotheek heeft 1,5 uur de tijd nodig om de medicijnen voor u te bereiden.
Tijdens dit bezoek krijgt u ook het recept mee voor de capecitabine tabletten. Het is de bedoeling dat u diezelfde avond met deze tabletten begint. Terwijl u wacht op het infuus, kunt u met dit recept de capecitabine afhalen bij apotheek de Sprong.
Nadat u de medicijnen hebt gehaald, kunt u zich melden bij de balie van het dagcentrum op de 1e verdieping, zodat de verpleegkundigen weten dat u er bent. Als de medicijnen klaar zijn roepen ze u op uit de wachtkamer. Wij raden u aan iets mee te nemen ter ontspanning tijdens het wachten.
Wanneer het wachten in de wachtkamer niet comfortabel voor u is, is er ook de mogelijkheid om te wachten in verblijfsruimte De Stee. Deze comfortabele wachtruimte bevindt zich op de 1e verdieping van de polikliniek oncologie, en is bereikbaar via de trap middenin de poli of met de lift bij Fonteinstraat 19. De medewerkers van de polikliniek wijzen u graag de weg.
In totaal duurt uw bezoek aan het UMCG als u voor de eerste kuur komt ongeveer 5 uur. (bloed prikken, polibezoek en verblijf dagcentrum). De eerste 3 keren dat u bevacizumab toegediend krijgt, zal het verblijf op het dagcentrum wat langer duren omdat u dan wat langer geobserveerd wordt op eventuele bijwerkingen, en u uitleg krijgt over de gang van zaken. Na de derde kuur duurt uw totale verblijf ongeveer 3,5 uur.
In de tweede week na uw bezoek op het dagcentrum hebt u opnieuw een afspraak op de polikliniek van afdeling Medische Oncologie. Vooraf wordt weer bloed geprikt en wordt u gezien door een internist–oncoloog of verpleegkundige. Er wordt dan gekeken of er bijwerkingen zijn opgetreden na de kuur. U krijgt op deze dag geen kuur, en ook geen tabletten mee.
Op de eerste dag van de volgende kuur wordt uw bloed opnieuw gecontroleerd. Soms moet de chemotherapie uitgesteld worden vanwege de nog niet herstelde bijwerkingen.
Inname orale medicatie
Capecitabine
Neem de tabletten in volgens de door uw behandelend arts voorgeschreven dosering.
- Neem de tabletten in binnen 30 minuten nadat u iets gegeten heeft.
- De tabletten zonder kauwen doorslikken met water.
- Als het voor u lastig is om de tabletten te slikken, kunnen na overleg met uw behandelend arts, de tabletten worden vergruisd en opgelost in (suiker)water.
- Als u een dosis bent vergeten, neem dan niet alsnog de dosis in of verdubbel de volgende dosis, maar neem de tabletten in zoals ze zijn voorgeschreven.
- Als u braakt na inname van de capecitabine tabletten neem dan ook niet een nieuwe dosis in, maar neem de volgende dosis in volgens het inname schema. Braken en misselijkheid moet u melden aan uw behandelend arts/oncologieverpleegkundige.
Wanneer altijd bellen
Koorts
- Bij één keer koorts boven 38.5 graden
- Bij twee maal achter elkaar 38 graden koorts in een tussentijd van 6 uur
- Bij koude rillingen
Misselijkheid en braken
- Bij ernstig en aanhoudend braken gedurende 24 uur of langer
- Bij tekenen van uitdroging: droge mond, droge huid, weinig of niet meer plassen, donkere urine
Diarree
- Bij langer dan 24 uur aanhoudende diarree
- Bij tekenen van uitdroging: droge mond, droge huid, weinig of niet meer plassen, donkere urine
Obstipatie/Verstopping van de ontlasting
- Bij langer dan drie dagen aanhoudende obstipatie (harde ontlasting en/of verstopping)
Andere situaties waarin u direct moet bellen
- Bij aanhoudend bloeden van een wondje (langer dan 15 minuten)
- Bij een lang aanhoudende bloedneus (langer dan 15 minuten)
- Bij heviger bloedverlies tijdens menstruatie
- Bij hartkloppingen en duizeligheid
- Bij plotseling optredende kortademigheid, een gevoel van benauwdheid of een snelle ademhaling die u niet kunt corrigeren
- Bij pijnlijke plekjes in de mond en moeite met slikken waardoor u niet kunt eten of drinken
- Bij een pijnlijk en branderig gevoel bij het plassen
- Bij aanhoudende pijn of een branderig gevoel op de plaats van toediening van cytostatica
- Bij pijnlijke handen en voeten
- Bij elk ander nieuw verschijnsel
Bereikbaarheid afdeling
Levensbedreigende situatie: bel 1-1-2.
Spoedsituatie: situaties die niet kunnen wachten (ook niet tot de volgende ochtend of tot na het weekend), zie kopje ‘Wanneer altijd bellen’
Tijdens kantoortijden (8.30-16.30 uur, maandag t/m vrijdag) belt u met één van de oncologie verpleegkundigen via het algemene ziekenhuis nummer: 050-3616161.
Buiten kantoortijden belt u met de verpleegafdeling Medische Oncologie (D2VA) via 050-3614436 (bij geen gehoor: 050-3614435). U krijgt een oncologie verpleegkundige te spreken die zo nodig de dienstdoend internist-oncoloog inschakelt. U wordt daarna zo spoedig mogelijk terug gebeld. Dit is niet bedoeld voor vragen over bijvoorbeeld afspraken of herhaalrecepten.
Niet spoed: voor situaties die niet kunnen wachten tot het volgende polikliniek bezoek, belt u tijdens kantoortijden met één van de oncologie verpleegkundigen via het algemene ziekenhuis nummer: 050-3616161. Vraag naar de oncologie verpleegkundige die u het beste kent (of de vervanger). De oncologie verpleegkundige beoordeelt of de vraag direct beantwoord kan worden of dat overleg met de internist-oncoloog nodig is. In het laatste geval krijgt u zo snel mogelijk bericht terug. Soms krijgt u het advies eerst contact met de huisarts op te nemen.
Via e-mail worden geen vragen beantwoord. We beschouwen dit als medisch niet veilig en het mag niet van de overheid (Algemene Verordening Gegevensbescherming, 2018).
Leefregels en algemene adviezen
Leefregels op de afdeling of het dagcentrum tijdens chemotherapie
Tijdens uw behandeling met chemotherapie op de afdeling of het dagcentrum gelden er een aantal leefregels om anderen tegen deze stoffen te beschermen. Deze leefregels hebben voornamelijk te maken met de omgang met urine, ontlasting en braaksel. Zie ook de folder leefregels op de afdeling tijdens en na chemotherapie. U krijgt deze folder van uw verpleegkundige op de afdeling.
Algemene adviezen voor thuis
Chemotherapieresten en –afbraakproducten worden afgevoerd via urine, ontlasting, braaksel, speeksel, zweet en sperma.
Tot zeven dagen na de laatste gift van iedere chemotherapiekuur (per infuus of tablet) zijn er nog aanzienlijke hoeveelheden van deze afbraakresten in het lichaam aanwezig.
Lichamelijk contact
Normaal menselijk contact zoals een hand geven, knuffelen en zoenen levert geen risico op voor personen uit uw omgeving. Wel dient u er rekening mee te houden dat als u meer intiem contact heeft, chemotherapie via speeksel, sperma en ander lichaamsvocht wordt uitgescheiden. Bij het zoenen raden wij aan dat er geen contact via speeksel plaatsvindt.
Tijdens de behandeling blijft geslachtsgemeenschap mogelijk. Als gevolg van de bijwerkingen kunt u echter minder zin of geen zin hebben in vrijen of geslachtsgemeenschap.
Het is belangrijk om tijdens de behandeling tot 1 maand na de laatste kuur een condoom te gebruiken tijdens het vrijen. Dit is om de partner niet bloot te stellen aan eventuele schadelijke effecten van de medicijnen die zich in alle lichaamsvloeistoffen kunnen bevinden. De meeste anti-kanker behandelingen hebben schadelijke effecten op een ongeboren kind. Ook om deze reden is het advies te zorgen voor goede anticonceptie. Wij adviseren de anticonceptie tot minstens een jaar na het stoppen van de chemotherapie te gebruiken.
Urine en ontlasting
- Als u naar het toilet gaat kunt u het beste zitten.
- Als u het toilet hebt gebruikt, sluit dan het deksel voor u doorspoelt.
- Spoel de WC na elk gebruik 2x door, en maak geen gebruik van de spaarknop.
- Was uw handen als u naar het toilet bent geweest.
Braaksel
- U kunt het beste rechtstreeks in het toilet braken. Als dit niet kan gebruik dan een emmer of een bakje.
- Leeg de emmer of het bakje in het toilet en was het daarna goed af.
- Spoel daarna het toilet 2x door, met gesloten deksel en zonder de spaarknop te gebruiken.
- Was daarna uw handen.
Persoonlijke hygiëne
- Douche of was uzelf regelmatig, bij voorkeur dagelijks.
- Trek regelmatig schone kleding aan, bij voorkeur dagelijks.
- Was sterk verontreinigde kleding apart, overig kleding kunt u met het andere wasgoed op het normale programma meedraaien.
- Draag plastic of huishoudhandschoenen als u sterk verontreinigde kleding in de wasmachine stopt.
Kanker en voeding
Goede voeding en een stabiel lichaamsgewicht zijn belangrijk. Het vergroot de mogelijkheid om een behandeling te doorstaan en ervan te herstellen.
Goede voeding is gevarieerd en bevat:
- Voldoende energie
- Voldoende eiwitten
- Voldoende vocht
- Vitamines en mineralen
De oncoloog of de oncologieverpleegkundige zal u naar een diëtist verwijzen als u een grote kans op voedings- of gewichtsproblemen heeft. Als u zelf vragen heeft over voeding kunt u deze altijd stellen aan uw arts of verpleegkundige.
Neem geen supplementen met visolie vanaf 24 uur vóór tot en met 24 uur ná de toediening van de specifieke middelen Irinotecan, Carboplatine, Cisplatine en Oxaliplatine. Als u nog andere supplementen gebruikt vragen wij u dit ook te bespreken met uw oncoloog of oncologieverpleegkundige. Er kan dan worden uitgezocht of dit eventueel schadelijk is in combinatie met chemotherapie of andere medicijnen vanwege kanker.
Voor meer informatie zie www.kanker.nl of www.voedingenkankerinfo.nl
Mondzorg
Door de chemotherapie kunt u last krijgen van een droge- of pijnlijke mond. In de mond kunnen blaren ontstaan, waardoor het eten pijnlijker kan worden.
Een goede mondzorg kan deze klachten voorkomen. Hiervoor adviseren wij u het volgende:
- 2 tot 3 keer per dag de tanden (of de kaak, indien u een prothese heeft) poetsen met een zachte borstel.
- Wanneer dit te pijnlijk is kunt u de mond spoelen met mondspoel middel. Doe dit minimaal 3x per dag.
- Gebruik zo min mogelijk suikerhoudend en kleverig voedsel, om de kans op gaatjes tijdens de behandeling te verkleinen.
Pijnklachten/blaren in de mond bij chemotherapie
Tegen ontstoken slijmvlies door chemotherapie is niet zoveel te doen. Meldt deze klachten wel altijd bij uw oncoloog of oncologieverpleegkundige.
Wanneer u last hebt van de mond kunt u een paar keer per dag spoelen met een zout oplossing (1tl zout in 1L (lauw) water), of u kunt spoelen met kamillethee.
Voor meer adviezen verwijzen we u naar de folder ‘mondzorg bij chemotherapie’, die uw oncologieverpleegkundige u verstrekt heeft.
Kanker en werk
Aan het werk blijven of het werk weer oppakken na een periode van afwezigheid kan ten goede komen aan uw welbevinden en herstel. Werk kan, naast een inkomen, afleiding en houvast bieden: de aandacht gaat even niet uit naar de ziekte, maar naar andere zaken. Ook vinden veel mensen het sociale contact met collega’s prettig.
De mate waarin mensen wel of niet kunnen werken tijdens en na de behandeling is afhankelijk van verschillende factoren. Indien uw ziekte, de bijwerkingen van de behandeling, en de soort werkzaamheden die u doet het toelaten, raden wij u aan om (voor een deel) aan het werk te blijven tijdens de behandeling. Hiervoor zijn geen algemene adviezen te geven. Bespreekt u daarom uw persoonlijke situatie met de oncoloog of oncologieverpleegkundige.
Er zijn wel algemene tips en adviezen over het onderhouden van contact met uw werkgever, overleg met uw bedrijfsarts, en wetgeving. Deze informatie kunt u bijvoorbeeld vinden op de website www.kanker.nl , www.kankerenwerk.nl of in de folder “Wat en hoe bij Kanker en Werk. Handleiding voor mensen die kanker hebben (gehad)” (te verkrijgen via de oncologieverpleegkundige of in het Informatiecentrum Oncologie).
Kanker en bewegen
Kanker en de behandeling daarvan hebben een grote impact op uw lichamelijke en geestelijke welzijn. Wetenschappelijk onderzoek leert dat regelmatig bewegen na de behandeling een belangrijke bijdrage kan leveren aan het opbouwen van de conditie en aan het herstel. Ook beweging tijdens de behandeling kan een positieve invloed hebben. Bewegen tijdens een behandeling vanwege kanker is meestal veilig. Vraag uw internist-oncoloog of oncologieverpleegkundige advies over bewegingsactiviteiten die in uw situatie geschikt zijn en neem contact met hen op als u meer dan “normale” klachten ondervindt ten gevolge van het bewegen.
Alcohol gebruik tijdens uw behandeling
Alcohol kan invloed hebben op de medicijnen waarmee kanker behandeld wordt. Overleg dit met uw oncoloog of oncologieverpleegkundige.
Autorijden
Medicijnen en algemene klachten zoals vermoeidheid of concentratieproblemen kunnen invloed hebben op uw rijvaardigheid. Bespreek dit met uw oncoloog of oncologieverpleegkundige. Na de eerste behandeling wordt sowieso afgeraden om zelf auto te rijden.
Bijwerkingen doelgerichte therapie
Uw behandeling heeft niet alleen invloed op kankercellen, maar ook op gezonde cellen in het lichaam. Bij het opstellen van deze lijst is gestreefd naar een volledige weergave van de meest voorkomende bijwerkingen die bij uw behandeling op kunnen treden, maar dit houdt niet in dat alle genoemde bijwerkingen zich ook daadwerkelijk zullen voordoen. Het uitblijven van bijwerkingen wil niet zeggen dat de behandeling niet aanslaat. De volgorde waarin de bijwerkingen vermeld staan is willekeurig.
Haaruitval (geringe kans op)
De behandeling die u krijgt kan haaruitval veroorzaken. Uit ervaring weten we dat bij deze behandeling de meeste patiënten geen haaruitval krijgen. Valt uw haar toch uit, meld dit aan de oncologieverpleegkundige, zodat zij de adviezen met u kan bespreken.
Hoge bloeddruk
In de meeste gevallen zult u niet merken dat u een te hoge bloeddruk hebt. Alleen bij een extreem hoge bloeddruk kunt u last hebben van:
- Hoofdpijn
- Kortademigheid
- Problemen met zien
- Duizeligheid
Advies:
Als u een van bovenstaande klachten heeft, neem dan contact op met het ziekenhuis.
Tijdens de behandeling wordt uw bloeddruk regelmatig gecontroleerd. Als het nodig is zal de internist-oncoloog medicijnen voorschrijven om de bloeddruk te verlagen.
Het is belangrijk dat deze antibloeddruk-medicijnen weer afgebouwd worden als de behandeling gestopt of onderbroken wordt.
Verminderde wondgenezing
Door de behandeling kan genezing van een wond kan minder goed gaan. De behandeling mag daarom niet gestart worden kort na een operatie of voordat een operatiewond geheel genezen is.
Als u een niet goed genezende wond hebt tijdens de behandeling, dan moet de behandeling gestopt worden totdat de wond goed genezen is. Wanneer u opmerkt dat wondjes minder goed genezen dan voorheen, neem dan contact op met het ziekenhuis. Ook is het belangrijk dat u contact opneemt met het ziekenhuis als u een ingreep, bijvoorbeeld het trekken van een kies, moet ondergaan.
Misselijkheid en braken
Door de behandeling kunt u last krijgen van misselijkheid en braken. De mate waarin misselijkheid voorkomt, verschilt van persoon tot persoon, zelfs bij dezelfde behandeling.
Er zijn tegenwoordig goede medicijnen waarmee dit kan worden voorkomen of verminderd. Indien nodig krijgt u van de internist-oncoloog een recept mee, voor medicijnen tegen de misselijkheid. Het is belangrijk dat u deze medicijnen volgens voorschrift gebruikt.
Adviezen bij misselijkheid:
- Voldoende drinken: 2 liter per dag (14 glazen). Probeer niet alleen water te drinken, maar wissel dit af met bijvoorbeeld bouillon, limonade, melkproducten, vruchtensap of groentesap.
- Gebruik regelmatig een kleine maaltijd, maar forceer het eten niet, eet niet meer dan u kunt.
- Wanneer u weinig eet en drinkt kunt u soms juist meer last krijgen van een ziek en misselijk gevoel vanwege een lege maag.
- Wanneer u tijdens de opname last krijgt van misselijkheid, is het goed dit tijdig aan de verpleegkundige te melden zodat u extra medicijnen kunt krijgen om verergering te voorkomen.
Meer informatie over voeding kunt u lezen in de folder ‘Voeding bij kanker’ van KWF Kankerbestrijding.
Smaakverandering
Smaakverandering of smaakvermindering is in de meeste gevallen tijdelijk van aard. Eten dat u anders lekker vond smaakt nu niet meer en eten dat u normaal gesproken niet lekker vond smaakt u nu misschien juist wel. U kunt daarom wat met de voeding experimenteren om uit te vinden welke voeding het beste bij uw veranderde smaak past.
Invloed op de werking van het beenmerg
Door de behandeling kan remming van de aanmaak van nieuwe bloedcellen door het beenmerg optreden. Er kan daardoor een tekort ontstaan van verschillende bloedcellen. Deze bloedcellen zijn: rode bloedcellen (erytrocyten), witte bloedcellen (leukocyten) en bloedplaatjes (trombocyten). Deze remming van de aanmaak van bloedcellen is tijdelijk. U kunt zelf niets doen om dit te voorkomen of te veranderen.
Wanneer het aantal rode bloedcellen of aantal bloedplaatjes te laag is, kan het nodig zijn dat u deze via een transfusie krijgt toegediend.
- Een verminderd aantal rode bloedcellen geeft bloedarmoede. Verschijnselen hiervan zijn onder andere vermoeidheid, kortademigheid en duizeligheid.
- Een verminderd aantal witte bloedcellen geeft een verhoogde kans op infecties. Een infectie is te herkennen aan een temperatuur van 38,5ºC of hoger al dan niet in combinatie met koude rillingen. Ook een temperatuur rond 38°C gedurende langer dan 6 uur kan wijzen op een infectie. U kunt de kans op een infectie verkleinen door te zorgen voor een goede lichaamshygiëne, ga niet in de sauna of het stoombad, controleer eventuele wondjes op ontstekingsverschijnselen.Vermijd contact met mensen die bijvoorbeeld verkouden zijn.
Iedere dag de temperatuur meten is niet nodig. Meet de temperatuur onder de arm of met een oorthermometer. Door rectaal gebruik van de thermometer kan er beschadiging van slijmvlies optreden met bloeding tot gevolg. - Een verminderd aantal bloedplaatjes geeft een verhoogde kans op blauwe plekken, een bloedneus en bloedend tandvlees. Ook kan het bloedverlies tijdens de menstruatie heviger zijn dan u normaal gewend bent.
Diarree
Door de behandeling kunt u diarree krijgen. Diarree is een waterige dunne ontlasting meer dan vier keer per dag. De opname van vocht is dan verstoord door irritatie van het slijmvlies van de darm en een verandering in de stofwisseling van de dunne darm. Als u diarree heeft worden voedingsstoffen in de darmen minder goed opgenomen.
Klachten die hiermee gepaard kunnen gaan:
- Buikpijn/ buikkrampen
- Frequente aandrang
- Dunne ontlasting
- Veranderde kleur van de ontlasting
- Overgevoeligheid voor bepaalde voedingsmiddelen
- Pijn en huidirritatie van het gebied rond de anus
- Droge mond en droge huid
- Donkere urine en veel minder vaak plassen
Advies:
Wanneer u last heeft van diarree is het belangrijk dat u veel drinkt om het vochtverlies aan te vullen. Bij de volgende klachten moet u contact opnemen met het ziekenhuis:
- Diarree die langer dan 24 uur aanhoudt
- Bloed bij de ontlasting
- Diarree in combinatie met braken
- Donkere urine en minder vaak plassen
Obstipatie (harde ontlasting en/of verstopping)
Door de behandeling kunt u last krijgen van verstopping van de darmen. Klachten hierbij zijn:
- Harde en droge ontlasting
- Persen bij stoelgang
- Opgezette buik
- Buikpijn/darmkrampen
- Verminderde eetlust door vol gevoel
Iedereen heeft een ander ontlastingspatroon. In verband met de behandeling die u krijgt, is het echter belangrijk dat uw ontlastingspatroon niet te veel gaat afwijken van het patroon dat u voor de behandeling had.
Advies:
Het is belangrijk dat u voldoende drink, vezels eet en beweegt. Als u 3 dagen geen ontlasting gehad heeft, moet u contact opnemen met het ziekenhuis. Dan kunnen er medicijnen voorgeschreven worden om dit te verhelpen.
Allergische reactie
Door de behandeling kunt u een allergische reactie krijgen. De medicijnen worden door het lichaam als een lichaamsvreemde stof gezien en hierdoor kan een allergische reactie ontstaan.
Een allergische reactie begint vaak met:
- Roodheid en huiduitslag, soms met jeuk over het hele lichaam
- Verwijding van de bloedvaten
Later kunnen de volgende verschijnselen optreden:
- Duizeligheid en bloeddrukdaling
- Kortademigheid
- Bleekheid
- Gezwollen oogleden en opgezet gezicht
- Rillen
Advies:
Wanneer u zich tijdens of direct na toediening van het infuus anders voelt dan normaal dan moet u dit direct melden aan uw arts of verpleegkundige.
Een allergische reactie treedt meestal op tijdens de toediening in het ziekenhuis en kan goed behandeld worden met aanvullende medicijnen. De klachten verdwijnen na behandeling snel.
Invloed op de slijmvliezen; pijnlijke mond
Door de behandeling kunt u last krijgen van droge slijmvliezen van uw mond, ogen, neus.
U kunt klachten krijgen van overgevoeligheid van het mondslijmvlies tot ontstekingen of een soort aften (pijnlijke zweertjes). Goede mondverzorging is belangrijk. Toch kan het gebeuren dat u niet meer kunt poetsen of eten door pijnlijke plekjes en blaartjes. U moet contact opnemen met het ziekenhuis als u moeite heeft met eten en/of poetsen.
Vermoeidheid/verminderde energie
U kunt merken dat u tijdens de behandeling minder energie heeft, sneller vermoeid raakt en emotioneel kunt zijn. Houd hier rekening mee in uw dagelijks leven; neem voldoende tijd om te rusten, maar probeer rust wel af te wisselen met activiteiten. Dagelijkse activiteiten kunt u gewoon blijven doen, misschien moet u het tempo wat aanpassen.
Invloed op seksualiteit, vruchtbaarheid en zwangerschap bij doelgerichte therapie
Ook tijdens de behandeling blijft vrijen en geslachtsgemeenschap mogelijk. We adviseren u om tijdens de behandeling tot 1 maand erna een condoom te gebruiken. Enerzijds omdat de behandeling een ongeboren kind ernstig kan beschadigen. Aan de andere kant omdat de schadelijke effecten van doelgerichte therapie bij partners op dit moment nog niet duidelijk zijn.
Vanwege de kans op schadelijke effecten op een ongeboren kind adviseren we u om tot een jaar na behandeling adequate anticonceptie te gebruiken.
De meeste doelgerichte therapieën veroorzaken geen onvruchtbaarheid.
Als gevolg van ziekte of behandeling kunt u echter minder of geen zin hebben in vrijen of geslachtsgemeenschap. Het is belangrijk dat u uw wensen en verwachtingen op dit gebied bespreekt met uw partner. Bij vragen op dit gebied kunt u terecht bij de internist-oncoloog of de oncologieverpleegkundige.
Meer informatie over seksualiteit kunt u lezen in de folder ‘Kanker en seksualiteit’ van KWF Kankerbestrijding. Zie ook: https://www.kanker.nl/bibliotheek/seksualiteit/gevolgen–2/669-seksualiteit voor aanvullende informatie.
Huidreacties bij doelgerichte therapie
Bij behandeling met doelgerichte medicijnen kunnen verschillende huidreacties optreden en ook aan haar en nagels.
- Droge huid
- Huiduitslag met roodheid en bultjes
- Acné
- Keratosis pilaris; lijkt op gerstekorrels
- Hyperkeratose: eeltvorming aan handen, voeten of ellebogen
- Verkleuring van de huid en haar
Algemene adviezen:
- Draag geen knellende kleding en schoenen.
- Gebruik bij voorkeur geen zeep tijdens het douchen of baden en gebruik bij voorkeur lauwwarm water.
- Douche bij voorkeur zo kort mogelijk.
- Vermijd producten op alcoholbasis.
- Vermijd geparfumeerde producten.
- Gebruik een vettige crème, bijvoorbeeld cetametogrolcreme of vaseline-lanettecrème.
- Vermijdt felle zon, gebruik altijd een zonnebrandcrème met een hoge beschermingsfactor (30 of hoger).
Adviezen bij eeltvorming:
- Eelt op voetzolen of handpalmen vet houden met een vettige crème of zalf.
- Na het verweken van het eelt voorzichtig wegvijlen, dit kan ook door een pedicure worden gedaan.
- Bij pijnlijke eeltvorming op voetzolen, zo min mogelijk schoenen dragen. Draag alleen goed ventilerende schoenen met een stevige zool.
- Als voetzolen of handpalmen pijnlijk zijn, kan dit vaak verlicht worden door een ijskompres/ijsklontjes.
Verkleuring van de huid en haar
De huid kan geel van kleur worden, na het stoppen met de behandeling zal dit weer overgaan.
Uw haar kan door de behandeling het pigment verliezen, waardoor het wit van kleur wordt. Na het stoppen met de behandeling zal uw haar weer pigment kunnen krijgen.
Als u klachten krijgt van de huid, neem dan contact op met de oncologie-verpleegkundige of uw internist-oncoloog.
Kou gerelateerde klachten
Door de behandeling kan het zijn dat u extra last heeft van koude temperaturen. Als dit gevoel optreedt gebeurt het meestal tijdens of binnen enkele uren na de behandeling. Hoewel het een onaangenaam gevoel is, zullen de klachten afnemen zodra de koude bron weg is.
De volgende klachten kunnen zich voordoen:
- Gevoel dat u minder goed kan slikken
- Kortademigheid
- Gevoel dat u stikt zonder dat dit echt gebeurt
- Krampen in de keel en/of kramp van de spieren bij de longen
- Tijdelijk vastzitten van de kaak
Advies
Vermijd gedurende de eerste dagen na de toediening wisselingen van temperatuur:
- Wees voorzichtig met het pakken van producten uit koelkast of diepvries.
- Vermijd het drinken van koude dranken
- Was uw handen met lauw/warm water
- Draag een sjaal/das en zo nodig een muts wanneer u naar buiten gaat
- Gebruik zo nodig warmtepakkingen bij het optreden van bovengenoemde klachten.
- Het is belangrijk dat u de klachten meldt aan uw behandelend arts; indien nodig past de behandelend arts de behandeling aan.
Tintelingen en doof gevoel in handen en voeten
Als gevolg van de behandeling kunt u last krijgen van tintelingen en/of een doof gevoel in handen en voeten. Dit is het gevolg van irritatie van zenuwuiteinden. Tussen de kuren door verbetert dit vaak weer. Bij de volgende kuur wordt gevraagd of het helemaal hersteld is. Indien u nog klachten van tintelingen of een doof gevoel heeft bij start van de volgende kuur dan kan dit een reden zijn om de dosis te verminderen of zelfs helemaal te stoppen. De tintelingen kunnen verergeren door blootstelling aan koude. Deze klachten kunnen ook na de behandeling blijven bestaan.
Verhoogde kans op trombose
Trombose is een aandoening waarbij er bloedstolsels worden gevormd in de bloedvaten. Dit kan in elke ader of slagader optreden, ook in een arm of been. Doordat het bloed niet goed kan wegstromen, wordt het lichaamsdeel dik, pijnlijk en rood. Wanneer dit ontstaat in de longen dan gaat dat vaak gepaard met pijn op de borst en kortademigheid. Wanneer deze klachten zich voordoen moet u direct contact opnemen met het ziekenhuis.
QR-code
Scan de QR-code voor directe toegang tot deze pagina.
